DSA: Disturbi Specifici dell’Apprendimento
diagnosi, certificazione, valutazione, normativa e linee guida nei DSA
Introduzione: DSA
In questo articolo ci occupiamo dei disturbi specifici dell’apprendimento (DSA). Tratteremo questo argomento in modo dettagliato e sintetico allo stesso tempo. Verranno affrontati tutti gli aspetti più importanti relativi ai DSA e in particolare:
- l’Inquadramento diagnostico in base al sistema diagnostico in vigore in Italia (ICD-10) e in base al sistema che a breve verrà adottato (ICD-11) con i relativi vantaggi e svantaggi;
- la certificazione diagnostica per i DSA, ovvero il documento necessario ad ottenere i necessari supporti previsti dalla legge in ambito scolastico
- il colloquio anamnestico e le indicazioni per la valutazione nel caso di sospetto DSA
- le principali Linee Guida (LG) e le normative relativa ai DSA
- il lavoro in equipe multidisciplinare nei casi di DSA.
Sono argomenti piuttosto tecnici, utili ai professionisti del settore, ma al tempo stesso possono essere di orientamento ad ogni persona interessata. Per un’introduzione più immediata ed accessibile rimandiamo all’articolo relativo alle domande più frequenti sui DSA (Link). Inoltre, data la vastità dei temi, anche se saranno affrontati nel dettaglio, non potremo che essere sintetici e rimandiamo a futuri articoli di approfondimento per alcuni argomenti.
1. Inquadramento diagnostico dei DSA
ICD-10
Attualmente in Italia, come nel resto d’Europa, per la diagnosi di DSA si fa riferimento al manuale ICD-10 sia per quanto riguarda i criteri per fare diagnosi che per quanto riguarda i codici diagnostici da inserire nei documenti ufficiali.
Per l’ICD-10 i DSA si definiscono come una difficoltà significativa e persistente nell’acquisizione e controllo del codice scritto che interferisce con il funzionamento adattivo.
Questa difficoltà si deve riscontrare in presenza di normodotazione intellettiva e di adeguate opportunità di apprendimento (frequenza scolastica e supporto familiare e sociale all’apprendimento).
Deve essere altresì in assenza di disturbi neuromotori o sensoriali che potrebbero meglio spiegarne l’origine così come di disturbi psicopatologici pre-esistenti (ad es. disturbi d’ansia o altre problematiche emotive o psicologiche).
Link per approfondire i criteri diagnostici ICD-10. (rimanda all’ICD-10 online, accessibile gratuitamente previa registrazione al portale italiano delle classificazioni sanitarie)
DSM 5: definizione DSA
Qui ci dedicheremo a vedere le novità introdotte dall’ultima edizione manuale diagnostico e statistico dei disturbi mentali (dsm 5) dal momento che verrà acquisito integralmente dal nuovo manuale che sarà in uso in Europa una volta pubblicato (ICD-11)
Dal dsm 5: “deficit specifici dell’abilità di un individuo di percepire o elaborare informazioni in maniera efficiente e accurata” …. “sono raggiunti livelli accettabili solo attraverso sforzi straordinari”….“può manifestarsi solo nel momento in cui le esigenze di apprendimento o le procedure di valutazione (per es. prove cronometrate) pongono delle barriere che non possono essere superate dall’intelligenza innata e dalle strategie compensatorie”
La definizione di DSA nel dsm 5 contempla deficit specifici nell’abilità di percepire o elaborare informazioni in maniera efficiente e accurata. Sottolinea che per poter diagnosticare il disturbo si deve manifestare solo in alcune situazioni dove le barriere non possono essere superate da strategie compensatorie. Il fatto che parli di barriere e strategie è perché fa riferimento all’idea di un funzionamento dell’individuo in relazione non solo alle sue capacità ma anche alle sue opportunità ambientali, un concetto ripreso dal manuale internazionale di classificazione del funzionamento (ICF – link)
I criteri diagnostici del dsm 5 sono complessivamente più ampi, ovvero tendono ad includere un maggior numero di manifestazioni del disturbo.
Si ha così il vantaggio di una tutela di un maggior numero di individui. Al tempo stesso c’è il rischio che le diagnosi aumenteranno con la conseguenza di “etichettare” un maggior numero di bambini con difficoltà. C’è anche il rischio che la diagnosi diventi più generica e che si crei confusione tra un disturbo specifico e semplici problemi pedagogici. Per ovviare a questi rischi, sarà necessario mantenere un maggiore rigore nell’applicare i criteri diagnostici nelle certificazioni; inoltre bisognerà avere maggiore controllo delle diagnosi nella Scuola come istituzione, attraverso delle indagini epidemiologiche per verificare quando ci sono dati fuori dalle attese. Conosciamo la prevalenza media del disturbo, e se questo dato si discosta in alcune regioni, province o singoli istituti scolastici vuol dire che qualcosa non va.

DSM 5: quali difficoltà sono prese in considerazione nei DSA
Nel dsm 5 oltre alla difficoltà di decodifica delle parole (dislessia), di spelling (scrittura, disortografia) e del calcolo (discalculia) si aggiungono le difficoltà di comprensione, del ragionamento matematico e dell’espressione scritta.
Si conferma che queste abilità devono essere molto di sotto delle attese per l’età cronologica. Il manuale sottolinea che l’esordio è prima dei 17 anni, ma non esclude che si possa manifestare anche in seguito. Sono i casi in cui a fronte di buone strategie di compensazione per un alto livello intellettivo e/o consistenti supporti ambientali le difficoltà non divengono evidenti fino a che la complessità dei compiti non aumenta in modo consistente. O di converso i casi in cui vi è una forte trascuratezza o misconoscimento delle difficoltà.
Infine è sufficiente una difficoltà relativa ad un’abilità sulle sei considerate (letture-scrittura-calcolo-comprensione-ragionamento matematico-grafia) per fare diagnosi.
Da un lato in questo modo c’è il vantaggio che non si parla solo di dislessia (difficoltà di decodifica in lettura), o che rispetto alla lettura non si prende in considerazione solo la rapidità e l’accuratezza (assenza di errori), ma anche la comprensione di quanto si legge. Ci sono infatti bambini la cui difficoltà di comprensione non dipende dalla velocità ed accuratezza con cui leggono.
Anche in questo caso ci potrà essere un aumento di diagnosi. Inoltre ci saranno maggiori difficoltà nel fare diagnosi differenziale, ovvero per discriminare un DSA da un altro disturbo dello sviluppo. Questo si verificherà non tanto rispetto alla comprensione della lettura per il quale già esistono strumenti (test) sufficientemente affidabili, ma per l’espressione scritta e per il ragionamento matematico. In particolare nel caso del ragionamento matematico le prove attualmente disponibili invece che essere prove cliniche, si avvicinano molto a quelle scolastiche andando così replicare quanto già riscontrato in classe.
La possibile soluzione per ovviare a questi problemi è fare una descrizione dettagliata del profilo di sviluppo e funzionale (considerare quali funzioni neuropsicologiche risultano in particolare deficitarie e quali preservate, vedi più avanti la parte sulla valutazione), con la speranza che oltre a cadute specifiche nelle prove degli apprendimenti, le funzioni neuropsicologiche ci aiutino a comprendere di che disturbo stiamo parlando.
DSM 5: persistenza del disturbo DSA
Il dsm 5 prevede anche che le difficoltà debbano persistere per almeno sei mesi nonostante vengano messi in campo interventi mirati e specifici per queste difficoltà.
Chiedendo almeno 6 mesi di lavoro mirato fatto a scuola, si riducono le segnalazioni errate. Inoltre, sapendo cosa è stato fatto, cosa ha funzionato e cosa no, gli interventi riabilitativi successivi potranno essere più specifici. Tuttavia c’è il rischio che ci sia un ritardo nella segnalazione e che ci sia una confusione tra intervento pedagogico e riabilitativo perché le insegnanti possono non sapere che tipo di intervento mirato attuare. È dunque necessario fare formazione per insegnanti e gruppi di lavoro basati su protocolli di intesa tra professionisti e scuola.
DSM 5: emergenza tardiva dei DSA
Dal dsm 5: “possono non manifestarsi pienamente fino a che la richiesta rispetto a queste capacità scolastiche colpite supera le limitate capacità dell’individuo”
Un altro punto, è relativo a disturbi ad emergenza tardiva. Dal momento che il manuale prevede che il disturbo possa emergere anche durante la scuola secondaria, si pone il tema dello screening anche nella scuole di ordine superiore. Come detto prima qui, per emergere del disturbo si intende l’incontro con una difficoltà del compito aumentate al punto da superare le capacità dell’individuo.
Questo comporta una maggior tutela nei confronti di ragazzi che prima on venivano diagnosticati come dsa e quindi non supportati. Viceversa, vi il rischio di una sovra-diagnosi del disturbo e anche la difficoltà di una diagnosi differenziale soprattutto rispetto ai disturbi ansioso depressivi molto comuni in questa età ed interferenti il funzionamento scolastico.
Le soluzioni sono di dotarci di strumenti sensibili anche se parziali per confermare la storia clinica. Se un ragazzino di 16 anni racconta difficoltà suggestive di DSA, ma alla prova dei fatti non aveva nulla a che fare con la sua storia pregressa, ci possiamo orientare per un disturbo di ansia. L’emergenza del disturbo ha sempre a che fare con un aumento delle difficoltà del compito, dunque deve essere sempre possibile rintracciare nel passato delle difficoltà pregresse anche se attenuate o compensate. Potrebbe aiutare una registrazione delle abilità nel corso degli anni di scuola. Anche se diventa evidente tardivamente, delle atipie devono esserci anche negli anni precedenti.
DSM 5: criteri per gli adulti
Dal dsm 5: “Per gli individui di 17 anni e oltre di età, un’anamnesi documentata delle difficoltà di apprendimento invalidanti può sostituire l’inquadramento clinico standardizzato”
Questa indicazione presenta il vantaggio di poter fare diagnosi anche per le forma compensate del disturbo. Tuttavia non ci sono strumenti diagnostici e c’è maggiore difficoltà di diagnosi differenziale anche perché al momento chi si occupa di DSA è esperto di età evolutiva e può non avere sufficienti competenze per gli adulti.
DSM 5: quali tipi di DSA e gravità
Il dsm chiede di specificare, nel caso vi sia compromissione della lettura, se è nelle componenti di accuratezza e velocità nella decodifica di lettura o se nella comprensione di quanto si legge. Così come chiede la specificazione dell’espressione scritta in relazione ai tre diversi ambiti: 1) accuratezza nello spelling, 2) nella grammatica e punteggiatura, 3) chiarezza ed organizzazione dell’espressione scritta. Infine relativa alla compromissione del calcolo considera il concetto di numero, la memorizzazione di fatti aritmetici, il calcolo accurato o fluente, e come detto sopra il ragionamento matematico corretto.
Invece nell icd-10, se viene fatta diagnosi di dislessia, non si può fare diagnosi di scrittura. Inoltre, a volte succede utilizzando l’icd-10, che se utilizzo la diagnosi di discalculia, non vado a citare un funzionamento intellettivo limite (FIL) oppure altri disturbi.
Invece il dsm permette di registrare tutte le difficoltà e codificarle separatamente (lettura, scrittura, numeri e calcoli, aggiungendo se c’è anche compromissione dell’uso). In questo modo si ha quindi una descrizione più accurata delle difficoltà e non più una parte per il tutto.
Tuttavia questo può condurre ad una iper-segnalazione di difficoltà lievi e c’è un disorientamento epidemiologico se non mi doto di una raccolta dati più preciso, non capsico più quanti disturbi sono presenti nello stesso soggetto.
Serve dunque una maggiore scrupolosità nell’uso dei cut-off e fare una raccolta dati più precisi.
Il dsm agiunge anche la specificazione della gravità attuale, in cui la gravità di compromissione nei diversi ambiti tali da aver bisogno di strumenti per compensare con strumenti, più sono necessari strumenti più il disturbo è grave (anche questo criterio è ripreso dalla logica dell’ICF che considera la gravità in funzione della quantità di risorse/interventi necessari di supporto, ovvero in un’ottica adattativa).
Questo ci permetto di diversificare l’accesso alle risorse: chi ha veramente bisogno di riabilitazione, sintesi vocale o altri strumenti. Ci può essere maggiore precisione nel dare l’indennità di frequenza che fa riferimento a parametri medico-legali.
Tuttavia questo introduce maggiore soggettività nella descrizione. Inoltre può essere difficile da coniugare con la variabile sviluppo, perché le esigenze di compensazione variano con l’età. Ad esempio sulla velocità di lettura. Se leggo a ad una velocità maggiore delle due deviazioni standard in terza elementare, sicuramente faccio fatica, ma l’impatto è relativo. Se ho una caduta analoga al liceo, il peso è molto più alto. Quindi bisogna trovare strumenti di valutazione della gravità oltre al funzionamento adattivo e bisogna trovare criteri condivisi per la gravità.
DSM 5: considerare il funzionamento adattivo
Prima ancora della gravità oltre a cadere nei test deve essere compromesso il funzionamento adattivo. In relazione alla scuola superiore e università se una persona sta funzionando bene in ambito scolastico, anche se rilevo una caduta sotto le 2 deviazioni standard, non posso fare la diagnosi se non c’è compromissione adattiva, altrimenti rischio di etichettare come malati o “diversi” persone che di fatto non hanno bisogno di essere tutelate. Se riesco a funzionare bene nonostante le difficoltà non c’è diagnosi di disturbo.
Per i piccoli si pone il problema: chi dice se c’è interferenza sul funzionamento adattativo? Se non facciamo screening il problema potrebbe non emergere, e il criterio che se la persona chiede una diagnosi è perché sta male non sempre funziona per i bambini. Il problema è che per misurare il disfunzionamento adattivo dovremmo avere strumenti tarati, quelli che abbiamo sono pensati per le disabilità più gravi, quindi per i DSA non riescono di misurare la compromissione, se non in modo lieve (scale abbas, ICF e Vineland). Non sono in grado di rilevare la sofferenza dei bambini con DSA.
DSM 5: problemi associati per la diagnosi
Altra cosa sottolineata nel dsm è che anche se non ci sono marker biologici, quindi la diagnosi nosografica è solo rispetto alle cadute nelle funzioni strumentali (lettura, scrittura e calcolo), ma sappiamo che ci sono tipicamente una serie difficoltà in altri domini che sostengono in caso di dubbio la diagnosi o meno. Se c’è caduta in lettura di cui non sono sicura, devo verificare che ci siano delle cadute anche in altri domini o funzioni neuropsicologiche, altrimenti mi devo orientare diversamente e trovare un un profilo più tipico.
L’altro aspetto è il criterio di esclusione che rispetto a prima, rimane solo per la disabilità intellettiva e una carente esposizione psicosociale (opportunità di avere ricevuto un adeguato apprendimento). Non viene più considerato criterio di esclusione un concomitante disturbo psicopatologico (come ad es ansia) o altri disturbi del neurosviluppo come l’autismo o adhd (disturbo da deficit di attenzione).
Vi è così un maggiore riconoscimento della variabilità del disturbo che viene codificata, così come una riduzione dei criteri di esclusione permettendo di riconoscere il disturbo.
Questo presenta il rischio che in alcuni casi la diagnosi di DSA viene preferita dal genitore rispetto ad altre diagnosi concomitanti come ad esempio l’autismo; così come anche nelle scelte operative comportando dispersione e genericità dei percorsi diagnostici e di intervento. Su questo ci può aiutare un’accuratezza della raccolta anamnestica e l’utilizzo di protocolli diagnostici ampi anche se flessibili.
Altro elemento sono i problemi pregressi: frequentemente vi sono stati in precedenza ritardi nell’attenzione, nel linguaggio e nelle abilità motorie che possono persistere. Inoltre prima si pensava che il disturbo di linguaggio scompariva con la comparsa del DSA.
Questo da un lato permette di riconoscere precocemente dei casi a rischio. C’è inoltre una maggiore riconoscimento delle differenze legate alla copresenza di altri disturbi. D’altra parte il rischio di un eccessivo rilievo delle procedure di screening oppure di non identificazione dei casi non sensibili. Quindi il rischio è che se un ragazzino viene negativo allo screening anche se ha difficoltà non viene segnalato. C’è una percentuale di falsi negativi che ci dobbiamo aspettare. Per ovviare serve una formazione di insegnanti, protocolli di intesa per gli screening.
DSM 5: il funzionamento intellettivo limite
Infine con il dsm vi è l’abolizione del concetto di discrepanza e inclusione del FIL (funzionamento intellettivo limite). Per discrepanza si intende che per porre diagnosi si debba considerare la discrepanza tra il livello intellettivo e le prestazioni strumentali attese (lettura-calcolo-scrittura). Il concetto, per dirla semplice, è che se si è molto intelligenti si dovrebbe poter fare diagnosi di DSA anche se si legge in modo sufficiente invece che in modo straordinario. Tuttavia in Italia (e in Europa) non si è mai usata la discrepanza. Poiché velocità ed accuratezza sono totalmente indipendenti dal QI, la discrepanza non ha senso. Si preferisce semplicemente il criterio di esclusione: per poter porre diagnosi non vi deve essere ritardo mentale (QI al di sotto di 70). Il funzionamento intellettivo limite (tra 70 e 85). (si esclude solo la disabilità intellettiva, e non il borderline cognito o il funzionamento limite).
Questo sottolinea la modularità dei processi cognitivi, dà una copertura nosografica più ampia (al momento il FIL non esiste nei manuali e non vengono aiutati) e c’è più tutela in ambito scolastico.
Di contro c’è il rischio di focalizzare il DSA su abilità e non sulla comprensione, quindi in controtendenza a quanto detto sinora. C’è inoltre una variazione dell’immagine sociale dei DSA (riconoscere la specificità no come difficoltà cognitiva, mentre si inserisce un FIL, si può ritornare a considerare i DSA come poco intelligenti).
È dunque necessaria una descrizione dettagliata del profilo con un’analisi accurata del profilo cognitivo. Non usare solo le matrici progressive di raven (sono un test per il QI che utilizza unicamente le componenti visuo-spaziali), ma strumenti di quoziente intellettivo multicomponenziali (scale Wechsler) che danno un profilo differenziato di difficoltà e risorse cognitive in ogni sua componente.
2. Linee guida e normativa
Cronologia
Negli ultimi 20 anni sono cambiate molte cose sui DSA. Ecco una breve cronologia dei passaggi normativi più importanti:
- 2004: prime circolari del miur (ministero dell’Istruzione) che si succedono fino al 2011
- 2006: inizia la prima Consensus Conference (conferenza di esperti del settore che si pronunciano sulle questioni relative ai DSA attorno le quali vi è consenso nella comunità scientifica), pubblicata nel 2009 quando iniziano i lavori del PARCC (Panel di Aggiornamento e Revisione della Consensus Conference)
- 2010: legge 170 che norma il riconoscimento e il tipo di supporto dei DSA all’interno della scuola
- 2011: linee guida del miur di applicazione della legge 170; esce il documento del PARCC (aggiornamento della precedente consensus conference) e vengono pubblicate le Linee Guida da arte dell’ISS (Istituto Superiore di Sanità)
- 2012: Conferenza Stato-Regioni sulla diagnosi DSA che viene recepita dalla regione Lazio nel 2020
- 2017: viene avviata la revisione delle LG che sono state pubblicate nel 2022 (vedi articolo – link)
- 2022: pubblicazione delle nuove Linee Guida da parte dell’ISS
La prima consensus conference (CC) del 2009
La prima CC si occupò di questi temi che la comunità scientifica aveva ritenuto rilevanti:
– Definizione criteri diagnostici ed eziologia
– Procedure e strumenti per la diagnosi
– Segni precoci, corso evolutivo e prognosi
– Epidemiologia
– Comorbilità
– Trattamento riabilitativo e interventi compensativi
I principali problemi che gli esperti del settore condividevano erano:
– la segnalazione tardiva dei DSA, il che rendeva l’intervento riabilitativo meno efficace;
– la disomogenità dei percorsi diagnostici e riabilitativi, non esisteva un protocollo condiviso né per porre diagnosi né per programmare l’intervento
– vi era dunque ampia discrezionalità nelle decisioni cliniche
– c’era scarsa attenzione alla comorbidità e alla diagnosi differenziale
– infine vi era scarsa partecipazione dell’utenza con la conseguenza che vi era poca consapevolezza da parte dei genitori di quale fosse il percorso più adatto.
La grande disomogeneità nella lettura ed intervento dei DSA era legata al fatto che esistevano linee guida separate per le diverse figure professionali implicate, ovvero per psicologi, neuropsichiatri e logopedisti
Il documento più utile fu pertanto la definizione di un primo protocollo diagnostico che definiva un percorso che prevedeva:
– Prima fase di orientamento: vengono applicati i criteri di inclusione, ovvero si verifica la discrepanza tra abilità specifiche e intelligenza generale e al tempo stesso si indagano con prove specifiche le funzioni strumentali (lettura, scrittura e calcolo)
– Diagnosi nosografica: prima di porre diagnosi si applicano i criteri di esclusione; si devono cioè escludere le altre cause del possibile disturbo (Disturbi Sensoriali o Neurologici, Disturbi Cognitivi, Disturbi Psicopatologici, inadeguato ambiente di apprendimento)
– Profilo funzionale: infine si integra con le informazioni dettagliate sul funzionamento indagando le funzioni neuropsicologiche e ogni altro fattore che influisce in modo determinante (Competenze neuropsicologiche correlate con le abilità specifiche, caratteristiche emotive e relazionali personali, fattori ambientali, ripercussioni sull’apprendimento scolastico, co-occorrenza di altri disturbi di sviluppo, co-occorrenza di disturbi psicopatologici)
PARCC e LG da parte dell’ISS
Dopo la pubblicazione di questa prima CC (2009), inizia il PARCC che è un aggiornamento e revisione della CC stessa. Contemporaneamente l’Istituto Superiore di Sanità avvia i lavori per le prma linee guida ufficiali.
Il PARCC, ha ragionato su alcuni argomenti aggiuntivi che la prima CC non aveva affrontato:
– i DSA negli adulti;
– i segni precoci di un possibile DSA
– il trattamento più indicato per i DSA
– il ruolo della visione nella determinazione dei DSA
In parallelo l’ISS promuove la prima consensus specifica del settore, riprendendo alcuni argomenti già stabiliti dalla prima CC, affianco ad altri, ovvero:
– quali criteri diagnostici;
– se per la dislessia, è meglio usare accuratezza, velocità e comprensione;
– quali tipi di prove (parole, non parole, testo) e lo scostamento di almeno due deviazioni standard dalla media per porre diagnosi;
– rileva che sui fattori di rischio si trovarono pochi lavori, quindi dà indicazioni generiche (per fattori di rischio non si intendono i segni precoci del disturbo. La differenza sta nel primo caso ad esempio in una familiarità del disturbo, nell’avere subito almeno due anestesie nel primo anno di vita; mentre nel secondo caso l’avere un disturbo di linguaggio nel corso degli anni di scuola materna).
– sull’efficacia degli strumenti non sono emersi dati esaustivi;
– non si trovano studi scientifici sul peso della comorbidità sull’emergere e il decorso dei DSA
– si trova molto poco sull’età limite di insorgenza dei DSA
– evidenzia il problema dei bilingui
– chiede di approfondire l’individuazione precoce dei DSA
– la ricaduta sugli adulti con DSA
– invita a sviluppare strumenti per accertare i livelli di gravità
– invita ad ulteriori studi sull’efficacia dei trattamenti
– pone infine il quesito se è ancora necessario indicare strumenti compensativi/dispensativi dal momento che alcune pratiche erano diventate di uso comune nella scuola.
Queste linee guida rimangono comunque un bagaglio fondamentale perché le successiva, appena pubblicate nel 2022 (link) andranno ad integrare le questioni irrisolte senza cambiare quanto già stabilito.
Leggi e normative: l’accordo Stato-Regioni del 2012
A livello di istituzioni sanitarie, accade che nel giugno del 2012 la presidenza consiglio ministri pubblica l’accordo stato regioni che dà indicazioni per la diagnosi e la certificazione dei diagnostica dei DSA (specificato nell’Art.3)
Riportiamo alcuni tra i passaggi più importanti:
La certificazione deve essere articolata chiara. Si deve fare riferimento ai codici (f81 dell icd-10) con esplicitazione del DSA della lettura e/o scrittura e/o del calcolo. È necessario redigere un profilo funzionale (vedi la prima consensus più sopra che definisce tutto quanto occorre specificare qui). La certificazione è aggiornata al passaggio del ciclo scolastico (elementari – medie o dalle medie al liceo), ma non prima di tre anni. Può essere inoltre aggiornata ogni volta sia necessario modificare l’applicazione degli strumenti su segnalazione della scuola o su iniziativa della famiglia.
L’obiettivo di questa norma è trovare un accordo tra scuola e mondo sanitario. Alcuni elementi che si trovano in questo accordo sono fortemente condizionati da questa chiave di lettura.
C’è infatti differenza tra aggiornare la certificazione e la diagnosi, che sono di fatto strumenti differenti. Ad esempio la certificazione prevede una parte applicativa, ovvero ciò che in base al profilo funzionale rilevato è richiesto che la scuola faccia per favorire la didattica.
In questo accordo stato-regioni viene allegato un modello di certificazione a cui ci si può riferire.
Nella certificazione viene richiesta anche la comorbidità e il livello di gravità, ed il profilo funzionale include anche la situazione affettivo-relazionale.
Le regioni nel tempo hanno recepito questa norma, che era un accordo nazionale stato-regioni, in modo eterogeneo. Ogni regione ha organizzato in modo diverso anche in base al rapporto tra pubblico privato.
Leggi e normative: come il Lazio recepisce l’accordo Stato-Regioni
La regione Lazio recepisce l’accordo nel 2020. Sia in relazione alla diagnosi precoce sia in relazione ai soggetti privati che possono fare certificazione. Su questo anche se l’accordo stato-regione utilizza il termine “accreditamento”, è un termine improprio perché si tratta in realtà con un’autorizzazione ad alcuni soggetti privati che rispondono ad alcune caratteristiche di poter fare la certificazione, mentre l’accreditamento prevede una procedura di riconoscimenti anche strutturali dei posti.
La delibera regionale riporta anche tempi e modalità della diagnosi. Il percorso diagnostico è così definito: il pediatra lo attiva previa comunicazione predisposta dalla scuola per i familiari. Se la scuola non vede/comunica ma la famiglia vuole attivarlo, può comunque chiederlo al pediatra. La procedura di attivazione non può essere attivata prima della seconda elementare per la dislessia e la disortografia, e prima metà della terza per discalculia e disgrafia.
Nelle strutture sanitarie viene data priorità per l’attivazione del percorso diagnostico. I centri accreditati non sono ipso facto compresi nell’elenco di strutture per la certificazione, ma devono essere stati riconosciuti dalla regione tra i soggetti che possono rilasciare la certificazione. La certificazione deve essere prodotta non oltre il 31 marzo degli anni terminali di ciascun ciclo.
Vengono inoltre raccomandate determinate procedure diagnostiche e al termine del percorso è prevista la restituzione alla famiglia dei dati ottenuti e la consegna della certificazione. La famiglia consegnerà la certificazione al pediatra e alla scuola
Viene definito il protocollo diagnostico attraverso queste fasi:
– visita specialistica
– valutazione clinica multidisciplinare (valutazione intellettiva, valutazione abilità di lettura e scrittura ed eventualmente delle funzioni linguistiche orali, valutazione delle abilità logico-matematiche ed eventualmente delle funzioni cognitive non verbali)
– esami di approfondimento clinico (esami strumentali, visite specialistiche)
– discussione del caso in équipe e redazione della certificazione
– colloquio con i genitori e consegna relazione diagnostica e certificazione ad uso scolastico (due documenti distinti)
Vengono proposti alcuni strumenti per la diagnosi per la scelta dei quali è necessario sempre considerare le possibili comorbidità e diagnosi differenziale, ed il funzionamento adattivo ed impatto sulla vita emotiva.
Viene quindi chiarito cosa deve contenere la certificazione ai fini della applicazione della L 170.
La citazione della sola categoria diagnostica non è sufficiente. Deve essere definito il profilo di funzionamento.
Ecco cosa la delibera regionale prevede che debba contenere la certificazione:
- Dati anagrafici
- Relazione clinica con la firma
- Data di redazione
- Motivo della richiesta della valutazione
- Sintesi della valutazione intellettiva
- Sintesi della valutazione cognitiva, delle abilità di lettura e scrittura ed eventualmente delle funzioni linguistiche orali
- Valutazione delle abilità logico-matematiche ed eventualmente delle funzioni cognitive non verbali
- Altro: (eventuali elementi utili alla comprensione del disturbo da parte della scuola)
- Conclusioni diagnostiche (con indicazione dei codici nosografici di riferimento secondo ICD -10 – 2010)
- Indicazioni di intervento in ambito scolastico
Alla scuola va questa relazione clinica strutturata (qualitativa) mentre la seconda parte che contiene gli strumenti usati, la prescrizione del controllo clinico, la griglia dei dati viene data solo alla famiglia e non alla scuola.
Infine viene specificato che l’equipe per la redazione della certificazione deve essere un gruppo multidisciplinare composto almeno da un neurapsichiatra, uno psicologo ed un logopedista o o un tnpee (terapista della neuropsicomotricità)
Certificazione, Relazione e Diagnosi: quali le differenze?
Per comprendere meglio cosa intende per certificazione vedremo le differenze tra diagnosi, relazione clinica e certificazione, chiedendoci a chi sono rivolti questi documenti: utenti, servizi sanitari, la scuola o altre istituzioni (INPS, INALIL) e vedendo infine a cosa servono: se ad identificare, o descrivere, o spiegare un funzionamento oppure condividere con altri quanto rilevato.
La diagnosi è un processo clinico che parte da problemi o sintomi ed identifica la presenza di un disturbo ed ascrivere un soggetto ad una categoria nosografica, identifica un disturbo più che una persona ed è un atto clinico che termina con un nome di una malattia, un’etichetta diagnostica.
La relazione diagnostica è un documento che descrive un processo clinico, gli strumenti utilizzati, i risultati e i punteggi ottenuti, e le conclusioni tratte. Permette di verificare la correttezza del percorso clinico e della diagnosi, e viene fatta affinché gli altri possano giudicare la qualità del nostro lavoro, se abbiamo aderito alle linee guida ad esempio, o anche rispetto a ciò che viene fuori dalla valutazione se i risultati sono congrui.
La certificazione diagnostica è un atto con valore legale che indica la presenza di un disturbo nosografico e funzionale di gravità, a cui consegue un diritto o una limitazione per la persona che la presenta.
Diagnosi, relazione e certificazione hanno obiettivi diversi dunque: la diagnosi deve identificare, dare un nome al problema portato dal paziente; serve a spiegare che cosa sta succedendo, da dove nascono questi problemi; e serve a condividere con famiglia e il bambino o ragazzo questi elementi. È un atto clinico oggettivo di rilevazione di elementi ma anche un percorso di conoscenza della situazione.
La relazione diagnostica supporta questo percorso, descrive in dettaglio ciò che viene descritto e permette di condividerlo in modo più ampio. Si pone il problema di come redigere una relazione che sia comprensibile per i non addetti ai lavori. Al momento siamo lontani: descriviamo cosa fanno gli strumenti, ma utilizzando termini specifici o usati in modo specifico. Quasi sempre c’è bisogno di parlarne insieme e spiegare all’utente.
La certificazione diagnostica deve solo identificare, un po’ come la diagnosi nosografica, ma anche dare prescrizioni: si deve, si ha diritto, deve prendere farmaci, fare ulteriori accertamenti etc.
Per quanto riguarda il destinatario di questi documenti dobbiamo fare in modo che per l’utente siano essere comprensibili e condivisibili tutti i documenti. Invece per un altro sanitario servono per verifica ella congruità di quanto rilevato con le conclusioni, e se sto inviando un paziente per un intervento ci devono essere delle indicazioni di lavoro.
Infine per un altro operatore (ad es la scuola): la documentazione deve servire ad un confronto, e deve contenere oltre alla traduzione in lingua corrente dei risultati dei test, anche un tentativo di immaginare la caduta rilevata possa andare a pesare sulla prestazione scolastica. Parlare di attenzione e memoria può essere pericoloso per i fraintendimenti che possono generare in contesti non clinici. Deve contenere anche indicazioni per il lavoro dell’altro, non tassative, ma dei suggerimenti, chiavi di lettura su cui la scuola si può organizzare. Il recepimento di questi documenti da parta delle istituzioni deve essere sufficientemente chiaro per poter attivare le risorse necessarie. Questo al di là dei codice diagnostico indicato.
È importante avere in mente sempre la diagnosi differenziale; per i ragazzini, ma anche per il percorso diagnostico, e nella comunicazione della diagnosi è necessario sempre sapere che si fa un’operazione doppia. Nel momento in cui la diagnosi inserisce un ragazzino all’interno di una categoria dice da un lato che è diverso dagli altri, da quelli senza problemi, ma al tempo stesso lo differenzia da tutti gli altri ragazzini che dal punto di vista di rendimento scolastico sono uguali ma per ragioni differenti.
Quindi dentro il percorso diagnostico e la relazione e certificazione, dobbiamo dare gli strumenti agli insegnanti per riconoscere come diverso un ragazzo con DSA da ragazzi con funzionamento intellettivo limite, con adhd (deficit di attenzione/iperattività), con autismo alto funzionamento, dai bambini stranieri o che non ha hanno avuto occasione di imparare per svantaggio socio economico.
Per concludere, è importante nel momento in cui si fa una certificazione, che ha un obiettivo legale, fornire non solo una descrizione del bambino in quanto tale, ma sapere che chi la legge ha in mente tanti altri ragazzini che non funzionano in modo analogo, ma per ragioni differenti e questo documento deve poter disambiguare il quadro: non sono bambini poco intelligenti, pigri, svogliati, svantaggiati socialmente, etc.
Anamnesi
In questo paragrafo passeremo brevemente in rassegna in cosa consiste il colloquio anamnestico, cosa deve valutare e quali informazioni deve raccogliere.
Il colloquio anamnestico presenta obiettivi diversi: il primo è l’ascolto della domanda sia esplicita, che implicita soprattutto rispetto alle implicazioni, ad esempio se sono inviati dalla scuola c’è una domanda implicita per chiedere un sostegno, o per avere conferma, verifica di ipotesi sulle difficoltà del ragazzino.
La raccolta di elementi anamnestici hanno tre obiettivi: possibilità di formulare già al termine del colloquio un’ipotesi diagnostica (non diagnosi); una raccolta di elementi che servono da una lato a orientare una valutazione per confermare o disconfermare l’ipotesi, dall’altro raccogliere elementi per completare il quadro clinico; infine raccolta di elementi utili del contesto (psicosociale) ma anche su scuola e servizi che accolgono la richiesta.
Nel corso del colloquio anamnestico, in base a quanto emerge è importante avere in mente una serie di diagnosi differenziali, ma allo stesso tempo è importante fin da subito riuscire a provare a dare un significato un problema, o quanto meno riuscire a dare una cornice al problema, di modo che chi esce della raccolta anamnestica si senta più compattato invece di sentire di avere dato una serie di informazioni senza capire perché gli sono state chieste.
Ci sono approcci diversi al colloquio, per alcuni il bambino deve essere presente fin dal primo incontro e al momento della raccolta anamnestica, perché può fornire informazioni importanti, lo rende consapevole e partecipe e gli permette di dire preoccupazioni o idee. È comunque importante chiedere sempre al ragazzino cosa viene a fare, è utile perché spesso gli vengono dette delle cose improbabili, è importante sia per i ragazzi grandi ma anche per i bambini più piccoli.
Dentro ogni quadro clinico, sia DSA che altri, ci sono elementi interni ed esterni al bambino, ed anche elementi dello sviluppo del bambino e dell’ambiente che sono fattori di rischio e altri che sono fattori di resilienza. Avere in mente in particolare per i DSA i fattori protettivi e di resilienza è importante.
In generale, per l’anamnesi familiare alcune informazioni sono orientative per la diagnosi (e differenziale) (a) ed altre sono descrittive del contesto, e anche se importanti per la formulazione del caso, sono meno informative sul quesito diagnostico (b).
Ecco un elenco delle informazioni anamnestiche che è importante raccogliere indicando tra parentesi se hanno una possibile valenza diagnostica (a) o meno (b):
– istruzione dei genitori (sia a per la familiarità che b)
– l’attività lavorativa dei genitori (solo b, contesto economico e anche per capire chi sta con il bambino)
– patologie croniche (b)
– familiarità (a)
– status genitoriale (b)
– fratria (a e b)
– famiglia allargata (a e b)
– problemi visivi e uditivi (a come criterio di esclusione, ma anche per comorbidità o elementi che possono influenzare)
– anestesie precoci (a in quanto è un fattore di rischio nei primi due anni di vite; e b)
– traumi cranici (a e b)
– crisi convulsive (a e b)
– decorso gravidanza (a e b): alcuni elementi critici dei primi momenti di vita per un disturbo del neuorosviluppo in generale e DSA in particolare. Hanno anche un significato per descrivere le aspettative dei genitori per lo sviluppo del bambino. Se ci sono stati problemi nel periodo perinatale, i genitori si aspettano dei possibili disturbi e hanno un atteggiamento diverso
– stesso discorso in relazione ai primi atti fisiologici della vita (allattamento, svezzamento, alimentazione attuale, ritmo s-v, ritmo s-v attuale) non orientano per il disturbo DSA, tranne il ritmo s-v attuale e un controllo degli sfinteri successivo perché indicano difficoltà attuali legate alla vita scolastica.
– le competenze neuropsicologiche (sia a che b): Linguaggio comprensione, Linguaggio produzione, Motricità globale, Motricità fine prassie, Grafismo esecutivo, Grafismo simbolico, Gioco, Qualità attenzione
– sviluppo delle competenze psicologiche (sia a che b): reazione alla separazione, relazione con i pari, relazioni con gli adulti, relazioni con i fratelli, reazioni alla frustrazione, tono dell’umore
– sviluppo delle competenze di lettura scrittura e calcolo (sia a che b): tempi di acquisizione, caratteristiche attuali, tecnica e contenuti (se possibile cercare di farsi raccontare il controllo della tecnica, se lento è veloce se fa errori, anche se la velocità non è facilmente individuabile da genitori insegnanti o bambini), uso in ambito scolastico (sapere come va il controllo dei contenuti, comprensione della lettura, soluzione dei problemi, cercando di districare i due aspetti del “non capisco” e del “non ricordo”), uso nella attività di vita quotidiana (avere informazioni anche al di fuori della scuola, lettura scrittura e calcolo, in che modo il bambino e la famiglia li sentono uno strumento utile), autonomia, motivazione, parere degli insegnanti (se lo presentano in modo scritto è di maggiore aiuto). In questo ambito in particolare è importante avere informazioni di prima mano dal ragazzino: a volte la valutazione viene da dire che non serva per come si raccontano in modo preciso. Il modo in cui vedono la loro difficoltà, la percezione del disturbo è importante perché questo se lo porteranno dietro negli anni ed è fondamentale aiutarli fin da subito.
– storia scolastica, in particolare per i ragazzi più grandi è rilevante: età di inserimento a scuola, cambi di scuola, cambi di insegnanti (solo b)
– sempre in relazione alla storia scolastica, i debiti, le ripetenze e le votazioni (sia a che b). Anche se poco importanti, danno comunque un background di come si affronta la valutazione ed è importante differenziare per il ragazzino la valutazione dai compiti scolastici
Valutazione
I protocolli diagnostico-valutativi
Per effettuare una valutazione è necessario che l’equipe si doti di un protocollo diagnostico che definisca la prassi in base alla quale giungere alla valutazione finale. Ogni protocollo diagnostico-valutativo non è mai neutro, dal momento che è il risultato di una serie di fattori, che sono:
– il modello teorico adottato (anche se implicito) che influisce su come si affronta la valutazione. Questo si vede già a partire da chi si coinvolge nell’anamnesi;
– l’organizzazione del servizio, ovvero le scelte operative in relazione a tempi, modalità e sequenza di cose da fare, quali figure professionali coinvolgere in ogni fase del processo;
– infine gli strumenti scelti in base alle diverse situazioni.
È inoltre utile differenziare anche i diversi tipi di protocollo diagnostico:
- richiesta-dipendente: ad esempio se la richiesta è per un sospetto disturbo di lettura, si verifica solo se c’è o no quel determinato disturbo;
- a tappeto: un protocollo che indipendentemente dalla richiesta del paziente indaga tutte le aree di sviluppo e tutte le categorie diagnostiche
- età dipendente: è un sottotipo del protocollo a tappeto, invece di indagare tutte le possibilità diagnostiche si limita alle più frequenti in relazione all’età (ad esempio a 3 anni disturbi di linguaggio, a 7 anni DSA);
- gerarchico pre-costituito: parto dall’ipotesi più probabile in base all’età, ad esempio a 8 anni DSA, se poi lo escludo ne vado a cercare altri (adhd, o ansia, etc);
- gerarchico basato su ipotesi diagnostica: formulo un’ipotesi diagnostica sulla base di una prima osservazione, esamino l’ipotesi per confermarla o meno prima di passare ad ipotesi successiva.
Ogni modello ha vantaggi e svantaggi. I modelli a tappeto sono i più costosi, anche per il paziente, con minor rischio di lasciare fuori alcune diagnosi. I modelli gerarchici sono più economici. Quello che ha più svantaggi che vantaggi in età evolutiva è quello richiesta dipendente. Perché indipendentemente da quello per cui si fa richiesta, si potrebbe avere ogni tipo di disturbo psicopatologico o dsa.
Il modello multi-causale dei DSA
La valutazione diagnostica dei DSA si dovrebbe basare sui principi, formulati da Pennington e Bishop dei modelli multicausali dei disturbo dello sviluppo, che sono:
– L’interpretazione dei disturbi di sviluppo come causati da fattori singoli, ed il tentativo di individuare dei sottogruppi omogenei sono destinati al fallimento;
– La presenza di ciascun disturbo può essere letta come la conseguenza di una costellazione specifica di più deficit cognitivi.
– I singoli deficit sono presenti anche nella popolazione generale e quindi singolarmente non sono né necessari né sufficienti per determinare la presenza del disturbo.
– Alcuni deficit sembrano giocare un ruolo in più disturbi, altri appaiono appannaggio esclusivo di un solo disturbo
I diversi fattori esplorati non sono dunque tra loro indipendenti: lo sviluppo è interattivo, quindi un’atipia di una funzione cognitiva, inevitabilmente ha qualche ripercussione sulle altre linee di sviluppo, in negativo ma anche in positivo perché vengono iper-investite altre funzioni. Inoltre allo interno dello stesso disturbo c’è molta eterogeneità.
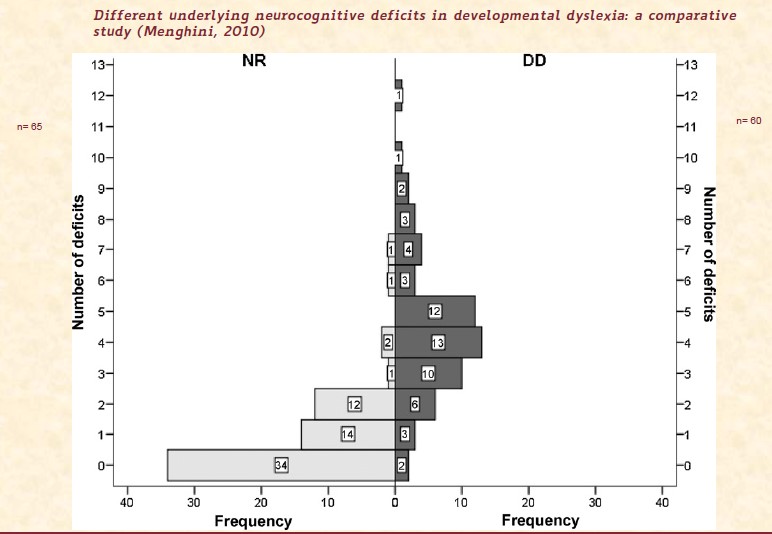
Per illustrare in modo empirico questo principio, alcune ricerche riportano una valutazione completa di funzioni cognitive in soggetti con sviluppo tipico o atipico. (figura)
Anche se la maggioranza dei bambini con sviluppo tipico (34) non presenta nessuna caduta nelle funzioni cognitive, una minoranza significativa presenta una caduta (14) o due (12).
Viceversa i bambini con sviluppo atipico presentano in maggioranza 3, 4 o 5 cadute (35).
In sostanza è il numero di cadute sulle diverse funzioni cognitive e la loro specifica configurazione (non sempre tre cadute ad esempio portano ad uno sviluppo atipico) che portano ad un disturbo.
Dunque se si considerano solo le funzioni strumentali (lettura scrittura e calcolo) potremmo avere poche informazioni. È possibile che tre diversi ragazzini ricevano punteggi alle funzioni strumentali uguali, ma non sono il risultato del medesimo processo. Lo sappiamo ormai per la lettura e scrittura, lo sappiamo meno per il calcolo, perché per il momento è vincente l’idea che si tratti di un disturbo modulare (cioè dipendente da un singolo modulo o funzione cognitiva) e non di rete (configurazione di diverse funzioni cognitive) come gli altri due.
Le funzioni neuropsicologiche implicate
Il nostro modo di funzionare mette in gioco tutte le competenze cognitive; una prima utile distinzione per orientarci è che alcune sono di “basso livello” (ovvero inconsapevoli ed automatizzate) e altre di “alto livello” che useremo sempre in modo consapevole:
– attenzione, memoria di lavoro, memoria a lungo termine, processamento fonologico, processamento visivo, coordinazione occhio-mano sono di basso livello;
– funzioni esecutive di alto livello, competenze meta cognitive, competenze cognitive, competenze metalinguistiche, competenze linguistiche sono invece di alto livello.
Le prime sono coinvolte nel processo specifico (hanno un impatto diretto su come si esegue il compito di lettura, scrittura e calcolo). Le seconde sono invece coinvolte nell’attivazione di strategie di compenso (e pesano meno nella definizione del compito specifico).
Se da un lato gli strumenti compensativi vengono utilizzati per supplire a deficit specifici, sono necessarie delle competenze cognitive per poterli utilizzare.
Ecco alcuni esempi in cui determinati strumenti di compenso suppliscono a determinati deficit:
– è utile supportare con formulari, mappe e schemi, dizionari digitali, formulari quando vi sono deficit di memoria di lavoro o di lungo termine;
– il dizionario digitale è utile per le difficoltà di lettura perché non devo sapere a che punto dell’alfabeto sto;
– mappe e schemi sono utili anche per difficoltà di organizzazione e pianificazione del testo, da dove partire per ricostruire un ragionamento;
– le competenze linguistiche fragili possono essere supplite da formulari;
– se ho difficoltà dal punto di vista linguistico generale, sono utili i testi adattati dal punto di vista linguistico per costruire libri con linguaggio più diretto, stessa cosa dizionari digitali;
– cd audio e sintesi vocali, possono servire a bypassare una difficoltà nel funzionamento fonologico;
– testi adattati, griglie e prestampati anche per le difficoltà di processamento visivo.
Viceversa anche gli strumenti compensativi richiedono l’attivazione di competenza specifiche. Quindi ad esempio per audio e cd vocali ho bisogno di un’attenzione uditiva sostenuta solida. I formulari e le mappe, gli schemi per alcuni supportano l’organizzazione di contenuti, ma per chi ha difficoltà metacognitive o di processamento visivo aumentano la difficoltà. I dizionari digitali come la video scrittura risolvono la ricerca di parole, ma non risolvono il problema del sapere quale radice della parola o quale significato scelgo tra i diversi di una stessa parola. Cd audio e sintesi vocale, aiutano se c’è una fatica a leggere (decodifica) ma non risolvono la fatica di comprendere. La videoscrittura risolve un problema di disgrafia, ma solo se non ho difficoltà di individuare lettere sulla tastiera. Inoltre, sempre in presenza di disgrafie, le griglie prestempate se sono piccole, non riesco a scrivere dentro.
La scuola dovrebbe, una volta ricevuta la certificazione, indicare per ogni singola materia quali strumenti compensativi/dispensativi sono più utili. Nelle classi primarie i professionisti clinici possono essere più specifici, ma dopo dovrà essere la scuola a declinare quali strumenti servono per studiare le singole materie perché sono materie più complesse. Il PDP deve tradurre quali strumenti per quale materie e modalità didattiche.
Valutazione DSA: quali strumenti
Per concludere riportiamo gli strumenti indicati consigliati per ogni dominio. Ovviamente non è un elenco esaustivo, ed è solo un elenco senza poter entrare nel merito dei singoli strumenti. Più in generale questi dovranno essere standardizzati, proposti individualmente, tali da permettere una diagnosi differenziale e di descrivere un’organizzazione neuropsicologica, cognitiva ed affettiva.
- Per le competenze dominio-specifiche (lettura, scrittura, calcolo)
Lettura: prove MT, anche le avanzate, la DDE-2, l’ALCE.
Scrittura DDE-2; BHK testo libero e BVSCO
Calcolo BDE-2 e MT
- Per le competenze globali (profilo cognitivo ed emotivo comportamentale
Competenze cognitive: WISC (è fondamentale, fornendo dati scomposti sui quattro indici dà indicazioni anche su memoria di lavoro, attenzione e funzioni esecutive, ma ci sarebbe da discutere se può essere utilizzato come unico strumento sulla memoria di lavoro perché è costruita su un funzionamento globale), la scala Leiter è per ragazzini sordi e con problemi di comunicazione verbale, ma misura un funzionamento intellettivo che è comunque limitato dal carenza di comunicazione verbale. Le matrici progressive di Raven sono sature di fattori visuo-spaziali ed attentivi, e pertanto andrebbero escluse
Competenze emotivo-comportamentali: esistono tantissimi strumenti, tra i quali CBCL, CDI, MASC, KIDDIE-SADS, TMA, colloquio, test proiettivi, etc
- Per le competenze non dominio specifiche (memoria, attenzione funzioni esecutive)
– memoria verbale a breve termine: TEMA, Nepsy, BVN
– memoria Visuo-spaziale: Test Corsi, Nepsy
– competenze attentive/funzioni esecutive: Nepsy, Campanelle, Torre di Londra, BIA, WCST, Stroop, etc
La Nepsy è una batteria che contiene diversi test e ha il vantaggio di poter misurare le competenze con uno strumento che ha lo stesso campione di validazione. Ad esempio il test delle campanelle e la torre di Londra sono tarati su popolazioni diverse ed in epoche diverse, e dunque non ho la certezza che quella ds che misuro ha lo stesso valore nei due test. Le batterie sono dunque più affidabili (Nepsy) per confrontare i punteggi di uno stesso soggetto in diversi compiti.
- Per le competenze non dominio specifiche: linguistiche visuo-spaziali e motorio prassiche
– motorio prassiche: movement ABC, VMI, TPV, APCM, etc
– visuo-spaziali: VMI; TPV (è più completa), figura di Rey (nasce come strumento per le abilità visuo-spaziali però è diventata per le funzioni esecutive, a riprova che è difficile avere strumenti che misurano una sola cosa)
– competenze grafiche: test forbici e bicicletta, disegno spontaneo
– competenze linguistiche (fino alla 5 elementari ci sono le prove, per i più grandi non abbiamo molti strumenti) comprensione: TNL, PPVT, PVCL – Rustioni, TROG, TVL, Racconto Orale in comprensione; produzione: TNL, TVL, Racconto Orale in produzione; processamento fonologico: CMF, RA